 ”がん”とは?
”がん”とは? ”前癌状態”とは?
”前癌状態”とは? ”早期癌の治療は必要か?またがんの治療は無駄か?
”早期癌の治療は必要か?またがんの治療は無駄か? (UICC第8版2016補遺)
(UICC第8版2016補遺)
All copyrights reserved by Tomoya Yamamoto (1997-2019) このページの著述、画像など全ての著作権は山本智矢が所持しています(1997-2019)
 頭頸部腫瘍の治療の特殊性
頭頸部腫瘍の治療の特殊性 他の専門領域との関係
他の専門領域との関係 早期発見の重要性と生活のクオリティー(QOL、Quality of Life)
早期発見の重要性と生活のクオリティー(QOL、Quality of Life)
 ”がん”とは?
”がん”とは?
 ”前癌状態”とは?
”前癌状態”とは?
 ”早期癌の治療は必要か?またがんの治療は無駄か?
”早期癌の治療は必要か?またがんの治療は無駄か?
 TNM分類
TNM分類
 FAR療法、TAR療法、CF(FP)療法など
FAR療法、TAR療法、CF(FP)療法など
 口腔腫瘍のT分類 と 治療方針および治療成績
口腔腫瘍のT分類 と 治療方針および治療成績
 上顎腫瘍のT分類 と 治療方針
上顎腫瘍のT分類 と 治療方針
 上咽頭腫瘍のT分類 と 治療方針および治療成績
上咽頭腫瘍のT分類 と 治療方針および治療成績
 中咽頭腫瘍のT分類 と 治療方針および治療成績
中咽頭腫瘍のT分類 と 治療方針および治療成績
 下咽頭腫瘍のT分類 と 治療方針および治療成績
下咽頭腫瘍のT分類 と 治療方針および治療成績
 喉頭腫瘍のT分類 と 治療方針および治療成績
喉頭腫瘍のT分類 と 治療方針および治療成績
 唾液腺腫瘍のT分類 と 治療方針
唾液腺腫瘍のT分類 と 治療方針
 甲状腺腫瘍のT分類 と 治療方針
甲状腺腫瘍のT分類 と 治療方針
 頸部リンパ節転移の分類 (N分類)
頸部リンパ節転移の分類 (N分類)
 遠隔リンパ節転移の分類 (M分類)
遠隔リンパ節転移の分類 (M分類)
 病期分類 (進行度の分類)
病期分類 (進行度の分類)
 頭頸部腫瘍の治療の特殊性
頭頸部腫瘍の治療の特殊性腫瘍によって、またその治療のための手術で機能が損なわれることがあります。従って治療に当たってはこれらの機能、とりわけ音声、呼吸、嚥下機能に配慮する事が重要で、頭頸部腫瘍専門医が治療にあたります。
 他の専門領域との関係
他の専門領域との関係舌の腫瘍が頸部に進展すると、手術の範囲が頭部から頸部まで広がります。咽頭や頸部食道の腫瘍では、切除後に咽頭や食道を主に遊離空腸(小腸の一部)を用いて再建します。この場合には消化器外科の専門医師との協力が必要です。
さらに腫瘍が肺、骨、脳などの遠い部分に転移(遠隔転移)することがあります。この診断と治療には、放射線科専門医師の協力が必要になります。
高血圧、心肺機能、肝機能障害、腎機能障害、糖尿病などの合併症がある場合には、全身管理の知識をもった医師が当たる必要があります。進行した腫瘍に対する抗がん剤を用いた治療では、造血器(骨髄)、腎臓、肝臓、肺臓などの副作用に配慮する必要があり、全身管理の知識とそれぞれの領域の専門医と協力する必要があります。
また口腔内の腫瘍、咬合、顎関節等の関係する領域では歯科口腔外科の歯科医師と協力が重要です。その専門性の関係については平成8年6月28日の 厚生省関係審議会「歯科口腔外科に関する検討会」において検討されました。詳細については下記リンクに示す厚生省ホームページの厚生省関係審議会議事録ページを参照して下さい。
厚生省へのリンク検査や治療、手術を受けることは、患者さんにとってたいへんなストレスになります。従って心療内科、精神科の専門医師の協力が必要になる場合があります。
さらに、患者さんの日常と深く関わる看護婦、検査や診療を担当する多くの医療技術者の協力、手術後のリハビリの指導なども重要です。このように頭頸部腫瘍の治療は、耳鼻咽喉科(頭頸部外科)の専門医師を中心として多くの専門医師、医療従事者と善意の方々のチーム医療が必要になります。
 早期発見の重要性と生活のクオリティー(QOL、Quality of Life)
早期発見の重要性と生活のクオリティー(QOL、Quality of Life)しかし腫瘍が進行すると音声、呼吸、嚥下などの機能に障害が出ます。また腫瘍が頚部に転移している可能性が増えます。この場合、がんを放射線療法や化学療法だけで治すことが難しくなり、手術療法が必要になります。しかし大きな手術では、切除のため嚥下や発声の機能が損なわれることが多くなります。
機能を保存するために、なるべく放射線療法や化学療法で腫瘍を小さくしておいて手術する方法があります。手術による欠損は形成手術によって再建し、機能や整容を保ちます。
頚部への転移は元の腫瘍と一塊として切除しますが、進行すると成績が悪く再発の可能性も高くなります。最近では手術手技、形成外科、全身管理、麻酔、看護技術、リハビリなどの進歩により、進行したがんに対して有効な手術、放射線療法、化学療法が行えわれるようになってきました。このことにより生活のクオリティー(QOL、Quality of Life)を維持することができます。
頭頸部には生命の維持と快適な生活を営むための多くの機能が集中していますので、機能とQOLを重視した治療が重要です。
 がんとは
がんとは正常な皮膚の細胞は基底膜という部分で盛んに細胞分裂します。これが表面に移動するにつれ核や細胞成分を失いケラチンという硬い物質が増えます。皮膚の表面では角質となって体を保護し、最後にはアカとなってはげていきます(角化)。
細胞が分裂してアカとなって剥脱していくまでに約1ヶ月を要します。粘膜や血液、その他の臓器を構成する細胞も同様に秩序だった一生をたどります。
しかし細胞の遺伝子が何らかの原因で障害され、細胞の分裂、成長の設計図が狂ってしまい、無秩序に増殖するものが”がん”です。
がんでは盛んな細胞分裂像が多数観察されます。細胞の大きさに対して核が大きく不整な形になり、核小体も大きく、染料に良く染まるなど通常の細胞と形が違ってきます(異型性)。また大きさや形がいろいろと異なった細胞が同時に見られます(多型性)。皮膚のがんでは、異常角化が、粘膜では異常な分泌線の構造が見られます。
正常な皮膚や粘膜では細胞分裂の部位から表面に向かって細胞の形が規則正しく成長しますが、この規則性が乱れます(極性の乱れ)。細胞同志の情報伝達による成長の抑制が失われるため、がんはどんどん増殖し、ついには規定膜を破って周辺に広がります。
がんが連続的に隣の組織に広がっていくことを浸潤と言います。がん細胞は、細胞同志をつなぐ構造が変化するためばらばらになりやすく、これが血行やリンパ液にのって他の部位に流れていきます。それがリンパ節や他の臓器に生着して増殖することを転移といいます。
がんとは、厳密には皮膚や粘膜などの体を包む上皮細胞が悪性化した腫瘍を呼びます。しかし悪性化するのは上皮細胞だけでなく、血液、リンパ球、神経細胞、筋肉、骨、結合組織など殆どすべての細胞が悪性化する可能性があります。
従って広義には悪性化した腫瘍はすべて”がん”と読んでいます。ひらがなの”がん”やカタカナの”ガン”というのは、この広義のがんを意味します。一方漢字の”癌”は医学的には皮膚や粘膜などの上皮の細胞から発生する悪性腫瘍の事を差す意味合いが強くなります。
 前がん状態とは
前がん状態とは頭頸部では、角化症や白斑症(はくはんしょう)と呼ばれるものがあります。これは皮膚や粘膜の角化が過剰になって厚くなり、白く見えるものです。
次に異形成(Displasia、ディスプラジア)という状態では細胞の大きさ、形、配列が不規則になりますが、組織の基本構造が保たれています。これらが前がん状態の主な物です。
多くは物理的、科学的な刺激が長いあいだ加わることにより起こることが多く、厳重な観察もしくは切除が必要です。
これより進んだ物が上皮内がん(carcinoma in situ)と呼ばれ、病変が基底膜より浅い層に限られるものです。上皮内がんは前がん状態ですが、がんとして治療します。がんが基底膜を破って周囲に浸潤したり転移したものは、もはや前がん状態とは呼びません。
 早期癌の治療は必要か?またがんの治療はそもそも無駄か?
早期癌の治療は必要か?またがんの治療はそもそも無駄か?1.がんは進行の度合いによって0,I,II,III,IV期と5つの病期にわけます。早期癌の定義は場所、医師によって若干の差がありますが、頭頸部では0期、I期とII期の一部のがんがこれに相当するでしょう。
治療を初めてから5年生存した患者さんの割合を調べると、期が進むほど生存期間と生存率が低下しています。従って、早期に治療したほうが良い成績が得らるわけです。
特に頭頸部での代表的ながんである喉頭がんでは0期、I期のがんは、90%以上の患者さんが5年以上生存します。これは早期に治療を行うことによって成績が良く、また機能を保存できるがんの代表的なものです。
診断の時点にリンパ節への転移が見つかったものはIII期とIV期に分類され成績が低下しますが、頭頸部のがんでは、進行した場合でも、充分な治療を行なえたものではおおむね30%ないし50%の5年生存率が得られています。特に成績の良い喉頭がんは、進行したIV期でも5年生存率は50%を越えています。従って、進行したがんでも治療は無駄ではありません。
2.がんの中にはその増殖がゆるやかなものと、急速に増殖し早期に転移するものがあります。がん細胞の分化度(より正常な細胞に近い段階まで分化しているかどうか)を調べると、分化度の高いものは比較的増殖が緩やかで転移が遅いのですが、逆にある程度進展すると放射線や化学療法の効果が悪く、手術が必要になる事があります。
逆に分化度の低いがん(低分化がんや未分化がん)は増殖が早く、早期に転移し手術が追いつかないことがありますが、逆に放射線療法や化学療法がよく効く傾向がありますが、全体の成績は文化度の高いがんより劣ります。
一般的にはこのような傾向があるのですが、残念ながらがんの進行具合が予想に反する事もあります。がんは異常な速度で細胞分裂を繰り返しますので、細胞分裂過程で遺伝子が突然変異し、途中で細胞の性質や増殖の様子が変化することがあります。つまりがんの増殖スピードは決して一定でなく、急に増大したり、あるいは一休みしたりすることはまれではありません。
さらに手術では追いつかない程進行したがんの場合には、放射線や抗がん剤が頼りになりますが、治療の途中では治療が効きやすい細胞が死滅し、突然変異によって発生した治療の効果が低い細胞だけが生き残って増殖することもあります。
つまり、がんの増殖の様子は極めて多様であり、変化も激しく、現在の医学では、それがのんびりとした発育をするのか、急速に増大するのかを完全に予測することができません。従って統計の成績が示すように、扁平上皮がんに関しては、早期がんの状態での早い治療が望まれます。
頭頸部のがんの中には、甲状腺のがん(分化がん)のように比較的増殖速度が遅いものがあります。しかしこれも経過中に増殖の早いがんに変化したり、あるいは単にその存在自体で呼吸困難、摂食不良、声帯のマヒ(反回神経マヒ)などの合併症を起こす可能性があります。
従って、甲状腺がんでも年齢や社会生活の条件が許す場合は早期に手術を計画するのが望ましく、もし事情によって手術できない場合は細胞診、超音波、甲状腺ホルモンやCT,MRI検査で厳重に観察する必要があります。
 TNM分類と病期分類の原則
TNM分類と病期分類の原則がんの進行状態を表現するのに、TNM分類と病期分類があります。
まずT分類とは、がんの原発部位の大きさ、進展の状態を示します。がんがひとつの臓器のなかの一部分(亜部位)にとどまっていればT1、ひとつの亜部位を越えていればT2、ひとつの臓器全体にひろがっていればT3、その臓器を越えてまわりに進展していればT4という表現します。
また舌のように亜部位に分けにくい臓器があります。この場合は腫瘍の大きさで分類します。黒字はUICC(1997)に、赤字はUICC(1987)による日本頭頸部腫瘍学会編頭頸部癌取り扱い規約(1991)に準拠しました。)
実際には、T分類に病変が所属するリンパ節への転移のすすみ具合を示すN分類、離れた臓器への転移のすすみ具合を示すM分類の3つを組み合わせて、病気全体のすすみ具合を病期分類を決定します。
 TNM臨床分類(全領域 UICC第7版2010)UICC8版では口腔癌で深達度、中咽頭癌でP16による分類が加わっています。
TNM臨床分類(全領域 UICC第7版2010)UICC8版では口腔癌で深達度、中咽頭癌でP16による分類が加わっています。
T- 原発腫瘍
N- 所属リンパ節
注:リンパ節への原発腫瘍の直接浸潤はリンパ節転移に分類する。所属リンパ節以外のリンパ節への転移は遠隔転移に分類する。
M- 遠隔転移
肺 PUL(34) 骨髄 MAR(C42,1) 骨 OSS(C40,41) 胸膜 PLE(C38,4) 肝 HEP(C22) 腹膜 PER(C48,1,2) 脳 BRA(C71) 副腎 ADR(C74) リンパ節 LYM(C77) 皮膚 SKI(C44) その他 OTH
p-分類 病理学的分類
注(一部):組織学的にリンパ節の意残がなく、リンパ液ドレナージ域の結合組織において、3mmをこえ占拠した腫瘍はpN分類の所属リンパ節転移として分類する。pT分類では3mmをこえた腫瘍を不連続な広がりとして分類する。
G-病理組織学的分化度
GX(分化度評価が不可能)、G1(高分化)、G2(中分化)、G3(低分化)、G4(未分化)
注:ときにG3、G4の混合形態も求められ、G3-4、低分化または未分化とする
補助的記述法
y記号(前治療のあるもの)
r記号(再発腫瘍)
a記号(剖検による分類)
m記号(単一部位の多発性原発腫瘍)
選択的記述法
L-リンパ節浸潤
、LX(評価不可能)、L0(なし)、L1(あり)
V-脈管侵襲、VX(評価不可能)、V0(なし)、V1(あり)
C-因子 C因子すなわち確実性因子は、用いられた診断方法の精度に従って、分類の確実性の度合いを表現するモノである。仕様は随意である。
C1 標準的診断法(たとえば視診、触診、標準的X線撮影、ある種の器官の腫瘍に対する内視鏡検査)による所見
C2 特殊診断法(たとえば特殊撮影によるX線撮影、断層像、CT、超音波エコー像、リンパ管造影、血管造影;シンチグラフィー;MRI;内視鏡、政権および細胞診)による所見
C3 生検および細胞診を服務外科的検索による所見
C4 結論的な意味をもつ外科手術および切除標本の病理学的検査により得られる病変の進展度所見
C5 剖検による所見
TNM臨床分類は用いられた診断法の確実性によってC1,C2,C3のいづれかに相当し、一方pTMN病理学的分類はC4に相当する。
遺残腫瘍(R)分類 治療後の腫瘍の遺残状態
RX(評価不可能)、R(遺残なし)、R1(顕微鏡的遺残腫瘍あり)、R2(肉眼的遺残腫瘍あり)
topに戻る FAR療法、TAR療法、TNM分類と病期分類の原則
FAR療法、TAR療法、TNM分類と病期分類の原則視診、触診および画像診断で詳細かつ正確な病期診断を行い、抗がん剤5FUと放射線増感作用と臓器保護作用を持つ活性型ビタミンAを使用し、放射線治療医と綿密な連携のもとに放射線化学療法を行うFAR療法によって世界最高レベルの治療効果を上げてきました。
90年代からは静脈注射の5FUに変えて、経口で抗腫瘍効果の高いS-1(商品名TS-1)を使用したTAR療法を導入し、患者さんのコンプライアンスを高めつつさらに高い治療効果を得てきました。治療終了時後も、再発の可能性の高い症例については小容量S−1および活性型ビタミンAを投与する維持療法も行ってきました。
TS-1併用の白金製剤に匹敵する高い治療効果は、経口ながら治療効果のある血中濃度域を長時間維持できることによると考えています。TS-1による治療は、現在の消化器癌をはじめとした多くの部位の癌でガイドラインに収載されており、膵臓癌などでは推奨度Aの標準治療となっています。
当科では可能な限り放射線化学療法を行い、それで完治(CR)にならない症例については、適切な手術を行い、欠損については形成外科的に修復し、治療効果と臓器機能ほ保存および再生に全力をかけてきました。さらに必要に応じて、局所再発や全身転移の治療および抑制を目標として白金製剤CDDPやタキソール系による全身化学療法を主として手術後に、症例によっては手術前に行ってまいりました。
現在はプラチナ製剤と5-FUを放射線に併用するCF(FP)療法がガイドラインの主流となり当科でも行ってきましたが、残念ながらこのページに収載されている従来のFAR療法(TAR療法を含む)の成績と比べても大きな改善は得られていないことが解ります。
これは患者さんのコンプライアンスや合併症、副作用などの骨髄抑制のなどの制約によって得られる放射線化学療法の成績の限界に、FAR療法やTAR療法の時点で既に達していたためだと考えられます。
最近では骨髄の造血能に余裕のない症例には分子標的薬剤セツキシマブと放射線治療を組み合わせたBRTも導入されていますが、当初の治験結果と異なり、重篤な副作用のわりに治療成績が上がっていないようです。一方、免疫チェックポイント阻害剤オブジーボについては完全な治癒率(CR率)は低いものの、長期間続く治療成績の底上げ効果や、少数例ながら進行癌において劇的な効果が報告されています。
以下においてFAR療法の記載はCF(FP)療法などの放射線化学療法CRTと解釈していただきて結構です。
出典:頭頸部癌の放射線化学療法とその効果増強に関する研究 耳鼻と臨床 補冊 (2000) ISSN0447-7227 topに戻る
 口腔腫瘍のT分類
口腔腫瘍のT分類
もっとも多いものは舌癌(がん)です。(UIC1997およびUIC1987、UICC2016)頬粘膜、歯槽、歯肉、硬口蓋、舌、口腔底)
UICCver8-2016では深達度が加わっています
註:
1.口腔癌のT4の目安となる深部浸潤における筋群とは舌骨舌筋、茎突舌筋、オトガイ舌筋、口蓋舌筋などの外舌筋を指し、上下縦舌筋、横舌筋、垂直舌筋などの固有筋群のみに対する浸潤はT4とは分類しない。
2.癌が骨皮質を越えて浸潤しているかどうかの判断に迷う場合にはTNM分類の一般規則4章を適用する。なおシンチグラフィ、CT,MRIなど画像診断で明らかなT4所見が得られた場合には癌はT4と分類する。
当科での治療方針
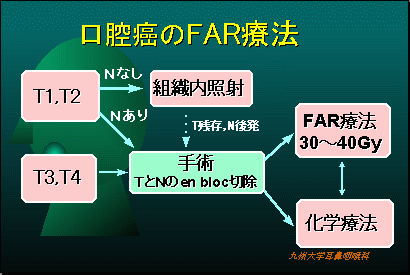
T1、T2で頸部に転移していないものは、局所の手術による切除や放射線療法(内照射、放射性の針を使った治療)を優先します。
頸部に転移している場合は、舌の腫瘍と頸部に転移したリンパ節を一塊として切除する、舌腫瘍摘出および根治的頸部郭清術を行います。この場合、切除された舌を大胸筋皮弁、腹直筋皮弁、前腕皮弁などで再建します。咀嚼、嚥下、音声といった重要な機能の保存することが重要です。症状に応じて放射線療法や化学療法を追加することがあります。
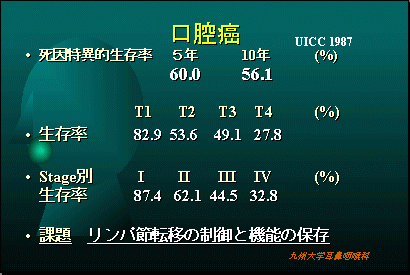
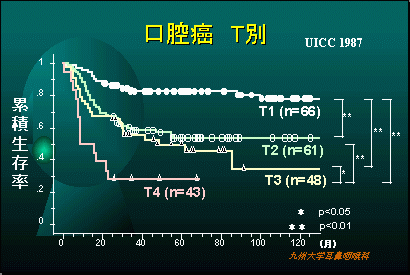
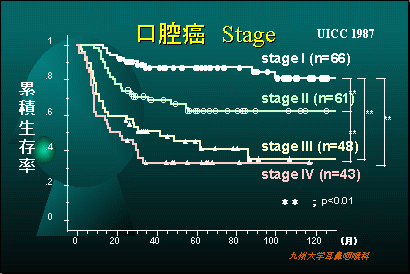
当科での口腔悪性腫瘍の治療成績
出典:頭頸部癌の放射線化学療法とその効果増強に関する研究 耳鼻と臨床 補冊 (2000) ISSN0447-7227
 上顎洞腫瘍のT分類
上顎洞腫瘍のT分類
UICCver8-2016
当科での治療方針
上顎がんは、T1、T2で見つかる事はまれで、T3以上になって発見されることが一般的です。まず、口の中から上顎洞の中を観察し、腫瘍があれば減量します。同時に上顎がんを栄養している血管にチューブを入れ、抗腫瘍剤を流します(FAR療法)。連日抗腫瘍剤を注射しながら放射線治療30Gy行います。
この治療で腫瘍が完全に消失した場合は、残り40gyを加えて治療を終了します。もし腫瘍が消失しないときは、腫瘍を含んだ上顎骨を摘出します。この場合、各種の皮弁や骨弁を用いて、顔面の整容を保存します。もし頸部にがんが転移している場合は頸部郭清術で除去します。症状に応じて化学療法を追加することがあります。
上顎癌は部位が複雑のため治療成績は掲載しておりません。
 上咽頭腫瘍(上咽頭癌)のT分類
上咽頭腫瘍(上咽頭癌)のT分類
鼻の奥で、口蓋垂の裏にできる腫瘍です。(上咽頭は後上壁、側壁、下壁の3亜部位に細分される)
注:傍咽頭間隙への進展とは、咽頭頭蓋底筋膜をこえる後害側への浸潤を意味する。
UIC1987
 UICCver8-2016
UICCver8-2016
UICC1997によるN分類
当科での治療方針
上咽頭腫瘍は頸部リンパ節転移が起きるなど進行してから発見されることが一般的です。上咽頭腫瘍の切除は困難ですが放射線や抗腫瘍剤の効果が高いので、放射線療法(FAR療法30Gy)を優先します。また抗がん剤による化学療法を行います。腫瘍が消失したら更に放射線療法(FAR療法40Gy)を追加します。病変が消失しない場合は腫瘍の減量や切除を行います。問題点としては治療は有効ですが5年以上にわたって生存率が徐々に低下することで、5年を超えた長期の観察治療が必要です。
頸部転移に対しては、頸部郭清術を行います。
当科での上咽頭悪性腫瘍の治療成績

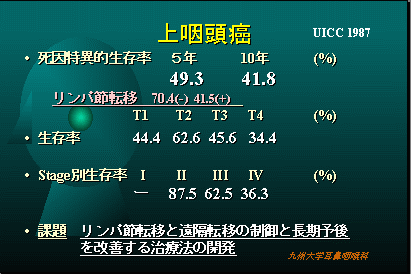
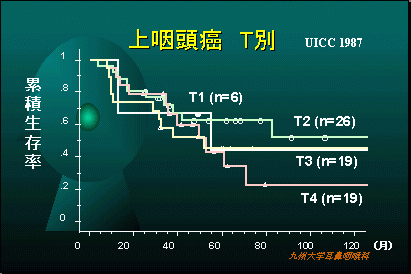
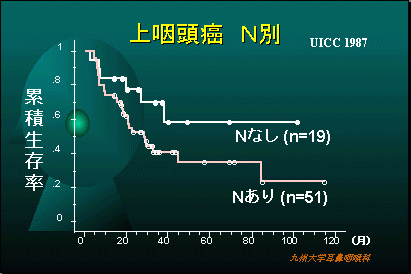
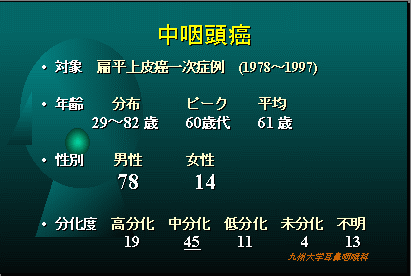
扁桃や舌根、口から見て喉の突き当りなどにできる腫瘍です。(中咽頭は前壁、側壁、後壁、上壁の亜部位に細分されます)。発症にはウイルスの関与が示唆されています。治療の成績は比較的良好です。
UIC1987
 UICCver8-2016 P16陰性
UICCver8-2016 P16陰性
註:T4の筋肉への浸潤は具体的には開口障害を、頸部進展とは頸部に原発腫瘤を触知するものをさす。
N分類 UICC1987第7版まで
 UICCver8-2016、P16陰性の臨床的分類cN
UICCver8-2016、P16陰性の臨床的分類cN
 UICCver8-2016、P16陰性の病理学分類pN
UICCver8-2016、P16陰性の病理学分類pN
 UICCver8-2016、P16陽性の臨床的分類cN
UICCver8-2016、P16陽性の臨床的分類cN
 UICCver8-2016、P16陽性の病理的分類pN
UICCver8-2016、P16陽性の病理的分類pN
中咽頭腫瘍の治療では、そしゃく、嚥下や音声機能を保存するために放射線療法(FAR療法30Gy)を優先します。これで腫瘍が消失したら、さらに放射線療法(FAR療法40Gy)を追加します。病変が消失しない場合は腫瘍の切除を行います。頸部にリンパ節転移がある場合は、なるべく原発のがんと頸部のリンパ節を一塊として切除します。切除による欠損は、大胸筋皮弁、腹直筋皮弁、前腕皮弁などで再建し機能を保存します。症状に応じて化学療法を追加します。
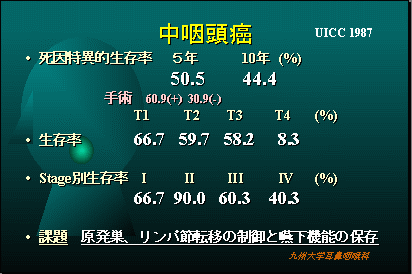
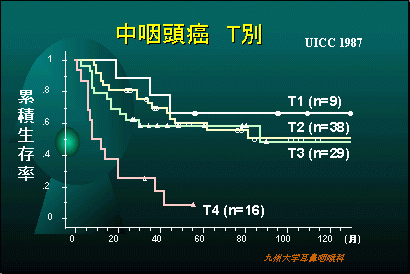
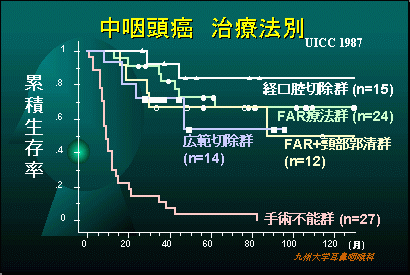
当科での中咽頭悪性腫瘍の治療成績
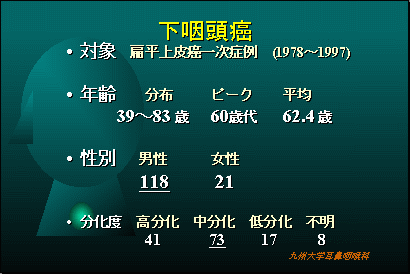
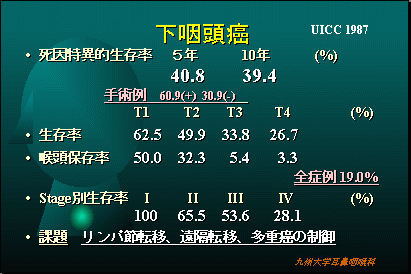
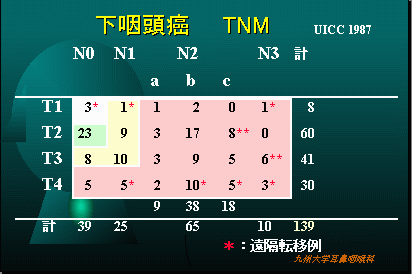
ごくんと飲み込む部分で、お酒が通過するときに”のどごし感”として感じる部分の腫瘍で、お酒を多く飲むに人に多く見られます。(下咽頭は咽頭食道接合部(輪状後部)、梨状陥凹、咽頭後壁の亜部位に細分されます)
UIC1987
 UICCver8-2016
UICCver8-2016
註:T4の筋肉への浸潤は具体的には開口障害を、頸部進展とは頸部に原発腫瘤を触知するものをさす。
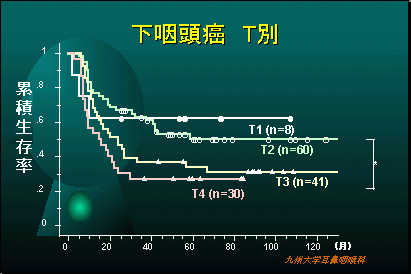
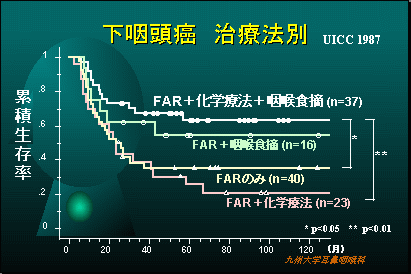
当科での治療方針
下咽頭腫瘍の治療では、嚥下や音声機能を保存するために放射線療法(FAR療法30Gy)を優先します。これで腫瘍が消失したら、さらに放射線療法(FAR療法40Gy)を追加します。病変が消失しない場合は腫瘍の切除を行います。この際頸部転移があれば、原発巣と頸部リンパ節を一塊として切除します。
この場合、切除した下咽頭の頸部食道の欠損は、小腸(空腸)などを移植して形成します。症状に応じて術後化学療法を追加することがあります。
当科での下咽頭悪性腫瘍の治療成績
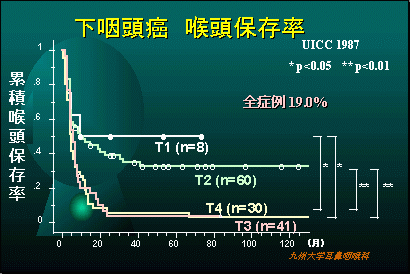
喉頭とは声をだす声帯(声門)を含んだ臓器で、人間がコミュニケーションをとるために大事な臓器です。(喉頭は声門上、声門、声門下の亜部位に細分されます)喉頭癌の大半は喫煙者にできます。
 UICCver8-2016
UICCver8-2016
基本的に変化なし
喉頭癌の治療では、音声機能を保存するために放射線療法(FAR療法30gy)を優先します。これで腫瘍が消失したら、さらに放射線療法(FAR療法40Gy)を追加します。病変が消失しない場合は腫瘍の切除を行います。この際頸部転移があれば、原発巣と頸部リンパ節を一塊として切除します。症状に応じて化学療法を追加することがあります。
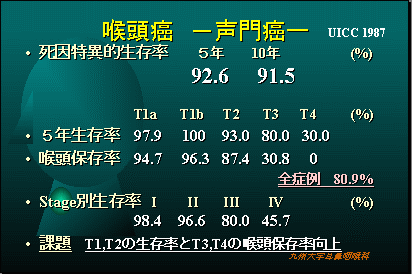
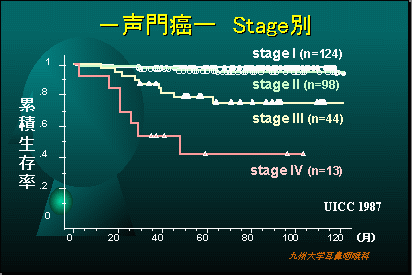
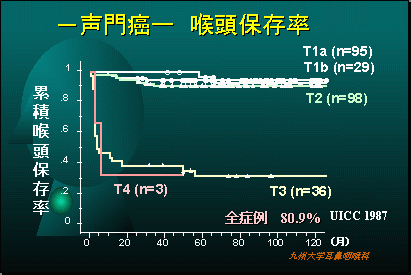
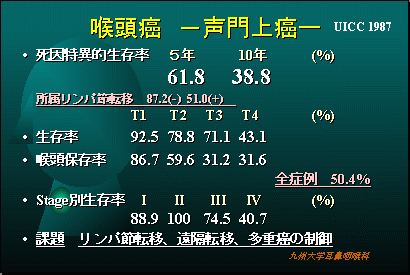
当科での喉頭癌の治療成績
喉頭癌、特に声門癌の治療成績は非常に良好でステージIIまででは90%以上声を残して治癒することができます。ステージIII、IVになると喉頭を摘出する手術が必要になることがあります。声門上癌は声門癌より治療成績がやや不良です。声門下癌は殆ど見られることがありません。喉頭癌の多くは声の異常で早期に発見できますので、タバコを吸う方で声の異常を感じたらすぐに専門医を受診しましょう。
 大唾液腺腫瘍のT分類(耳下線、額下腺、舌下腺)
大唾液腺腫瘍のT分類(耳下線、額下腺、舌下腺)
 UICCver8-2016
UICCver8-2016
註:すべての分類は以下の(a)(b)に亜分類される:(a)局所進展を認めない、(b)局所進展を認める。局所進展は皮膚、軟部組織、骨または神経に浸潤している臨床的または肉眼的確証例である。顕微鏡的証拠のみでは分類状局所進展ありとはならない。
当科での治療方針
唾液腺腫瘍の治療では、小さい物は周辺組織をつけて切除します。顔面神経は、腫瘍の悪性度が高く剥離保存できない場合は切除します。腫瘍の悪性度が低い場合は保存します。顔の表情を支配する顔面神経を切除した場合は、神経移植や動的性的再建術を行い、整容を保ちます。この際頸部転移があれば、原発巣と頸部リンパ節を一塊として切除します。
悪性度が高く進行した場合は、手術後に放射線療法や化学療法を追加することがあります。
 甲状腺腫瘍のUICCによるT分類
甲状腺腫瘍のUICCによるT分類
註:すべての分類は以下の(a)(b)に細分してもよい:(a)単発腫瘍、(b)多発腫瘍(最大のもので分類)
甲状腺腫瘍のJTによるT分類
 UICCver8-2016
UICCver8-2016
註:1直径は最大径とする。2.多発しているときは、最大腫瘤の最大径とする。
当科での治療方針
甲状腺腫瘍の治療では、ごく小さい物は甲状腺の半分を、大きい場合は甲状腺を全て切除します。音声を支配する反回神経はなるべく保存しますが、腫瘍から剥離保存できない場合は切除します。この際に頸部リンパ節に転移があれば、原発巣と頸部リンパ節を一塊として切除します。反回神経切除による音声や呼吸の障害に対しては機能を回復する手術を行うこともあります。
腫瘍の悪性度が高く進行した場合は、手術後に放射線ヨードによる放射線療法を追加することがあります。
N分類は、がんの原発部位からリンパ液が直接そそぎ込むリンパ節(所属リンパ節)への転移の様子を示します。
舌、口腔、鼻のがんは、まず顎の下か総頸動脈分岐部付近のリンパ節に転移し、次に内頸静脈に沿ったリンパ節を経由して下方に転移が進みます。頸部のがんの場合は、おおむね内頸静脈の上方から下方へとリンパ節を経由して転移が進み、内頸静脈と鎖骨下静脈が交わる部位(静脈角)に達します。この局所転移の様子をN分類で表現します。
リンパ節の大きさは触診や画像診断を行って診断します。最大径はノギスで測定し、複数のリンパ節転移がある場合はもっとも径の大きいリンパ節の径で進展度を分類します。リンパ節への原発巣の直接浸潤はリンパ節転移とします。所属リンパ節以外へのリンパ節転移は遠隔転移とします。下記は基本であり、上咽頭や中咽頭で細部が異なります。
--------------------------------------------------------------------------- Nx 所属リンパ節転移の評価が不可能N0 所属リンパ節転移なし N1 患側の単発性リンパ節転移で最大径が3cm以下の物。 N2 患側の単発性リンパ節転移で最大径が3cmをこえるが6cm以下のものまたは患側の多発性リンパ節転移で最大径が6cm以下ののもの または両側または対側のリンパ節転移で最大径が6cm以下のもの N2a 患側の単発性リンパ節転移で最大径が3cmをこえるが6cm以下のもの N2b 患側の多発性リンパ節転移で最大径が6cm以下のもの N2c 両側または対側のリンパ節転移で最大径が6cm以下の物 N3 最大径が6cmをこえるリンパ節転移Nx 所属リンパ節転移の評価が不可能---------------------------------------------------------------------------
統計によると、N分類が進むほど5年生存率が低下することが知られています。N分類でN1以上ですと病期分類はIII期以上になります。

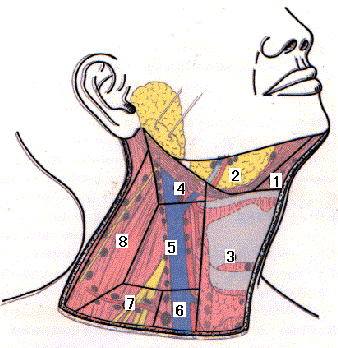
頸部リンパ節区分(浅頸リンパ節を除く) オトガイ下リンパ節----------------------------------1 顎下リンパ節----------------------------------------2 前頸部リンパ節(喉頭前、甲状腺前、気管前、気管傍----3 内頸部リンパ節 上内深頸リンパ節-------4 中内深頸リンパ節-------5 下内深頸リンパ節-------6 外側頸リンパ節 鎖骨上窩リンパ節-------7 副神経リンパ節---------8
注 図は日本頭頸部腫瘍学会編、頭頸部癌取扱い規約を改変したものです。
M分類は、原発のがんから遠い部位への転移の様子を示します。
頭頸部がんの場合は肺、肝臓、骨、脳などに転移(遠隔転移)することがあります。
--------------------------------------------------------------------------- M0 遠隔転移を認めない M1 遠隔転移を認める MX 遠隔転移の評価が不可能(転移のための最低必要な検索が行われなかったとき) ---------------------------------------------------------------------------
過去の統計によると、遠隔転移が存在すると(つまりM1)5年生存率が劇的に低下することが知られており、的に病期分類はIV期以上になります。
 病期分類 (進行度の分類)
病期分類 (進行度の分類)これらのTNM分類から病期分類(Stage0,I,II,III,IV)を行います。
これには簡単な法則があります。まず所属リンパ節に転移が無く(つまりN0)、遠隔転移が無い場合(つまりM0)の場合はT分類の数字が病期分類となります。すなわち、Tisなら0期、T1ならI期、T2ならII期、T3ならIII期、T4ならIV期とTに従います。
所属リンパ節への転移(N1以上)があれば、無条件にIII期以上になってしまいます。特にN2以上があれば、無条件にIV期になってしまいます。
さらに遠隔転移(つまりM1)の場合は無条件にIV期になってしまいます。なお、唾液腺と甲状腺には異なった基準があります。
これを表にまとめると、つぎのようになります。
UIC1997
|
Stage |
T |
N |
M |
|
Stage 0 |
Tis |
N 0 |
M 0 |
|
Stage I |
T 1 |
N 0 |
M 0 |
|
Stage II |
T 2 |
N 0 |
M 0 |
|
Stage III |
T 3 |
N 0 |
M 0 |
|
T 1 |
N 1 |
M 0 |
|
|
T 2 |
N 1 |
M 0 |
|
|
T 3 |
N 1 |
M 0 |
|
|
Stage IVA |
T 4 |
N 0 or N1 |
M 0 |
|
any T |
N 2 |
M 0 |
|
|
Stage IVB |
any T |
N 3 |
M0 |
|
Stage IVC |
any T |
any N |
M 1 |
UIC1987
|
Stage |
T |
N |
M |
|
Stage 0 |
Tis |
N 0 |
M 0 |
|
Stage I |
T 1 |
N 0 |
M 0 |
|
Stage II |
T 2 |
N 0 |
M 0 |
|
Stage III |
T 3 |
N 0 |
M 0 |
|
T 1 |
N 1 |
M 0 |
|
|
< |
T 2 |
N 1 |
M 0 |
|
T 3 |
N 1 |
M 0 |
|
|
Stage IVA |
T 4 |
N 0 or N1 |
M 0 |
|
any T |
N 2 or 3 |
M 0 |
|
|
< |
any T |
any N |
M 1 |
頭頸部のがんの場合、治療成績はTNMの数字が大きくなるほど悪くなります。また病期分類が進行するほど悪くなります。
頭頸部がんの場合はTNM分類が治療成績の予測に役にたちます。これは頭頸部のがんの大部分を占める扁平上皮癌(皮膚から生じるがん)が角化傾向のつよい硬い癌であり、原発部位や転移部位に硬い腫瘤を形成しながら、頭部から頸部、体幹へとリンパ管、静脈にそって比較的規則ただしい順番に転移が進む性質が強いことによります。
一方、肺や胃、結腸、泌尿器、生殖器などのがんは胸腔、腹腔に近接しているため、血行性、リンパ行性といった一般的な進展形式以外に、腔内にちらばったり(播種)するなどいろいろな進展形式があります。また扁平上皮癌のように角化せず、柔らかくてもろい腫瘤を形成するため不規則な転移を起こしやすい腺癌(気道や消化器の粘膜から発生するがん)もあることなどにより、予後を決定するために因子がより複雑になります。
 パフォーマンス ステイタス:全身の一般状態については、下記の分類があります。
パフォーマンス ステイタス:全身の一般状態については、下記の分類があります。
PS0 無症状で社会活動ができ、制限を受けることなく、発病前と同等にふるまえる。
PS1 軽度の症状があり、肉体労働は制限を受けるが、歩行、軽運動や挫業はできる。例えば軽い家事、事務など。
PS2 歩行や身の廻りのことはできるが、時に少し介助がいることもある。軽運動はできないが、日中の50%以上は起居している。
PS3 身の廻りのある程度のことはできるが、しばしば介助がいり、日中の50%以上は就床している。
PS4 身の廻りのこともできず、常に介助がいり、終日就床を必要としている。
 がんの診断
がんの診断直接観察できない場合は内視鏡(鏡、ファイバー、電子内視鏡など)を用います。診断には単純X線、超音波診断(ECHO)、CT,MRIなどの画像診断を併用します。
超音波診断では、全く痛みや前処理せず腫瘍の形状や周囲組織との関係が良く解ります。
CTでは骨や血行の良い臓器が解剖学的構造に従って明瞭に観察できます。特に顔面、頭部、頸部では、治療や手術の基準として骨や軟骨を目安にしますので、CTが役に立ちます。しかし骨に囲まれた部位の軟部組織はやや観察しにくい欠点があります。
いっぽうMRIでは軟部組織(筋肉や唾液腺、神経、脳)や血行が明瞭に観察でき、また観察の方向を自由に選ぶことができます。腫瘍の周辺への浸潤の具合や炎症の区別などの情報が得られます。しかし骨の情報に乏しく、種々の条件によって解釈が難しい事があります。また一般に撮影に要する時間が長くなります。
このように、CTとMRIには一長一短がありますので、両者の情報を照らし合わせる必要があります。
以上の方法では、腫瘍細胞を直接調べるわけではないので、腫瘍がどの種類のものかはわかりません。そこで口腔、咽頭、喉頭のように管腔に露出している腫瘍では、直接小さい標本を切除し組織検査によって腫瘍の種類を決定します。これを生検(biopsy)といいます。
一方リンパ節、唾液腺、甲状腺のように、体に埋没している臓器の腫瘍では、皮膚を切って腫瘍の一部を生検すると、腫瘍を体の中にばらまく危険があります。このような場合は細い針で腫瘍を刺して細胞成分を採取し細胞の形状を診断する穿刺細胞診断が有効です。
それぞれの腫瘍の診断と治療についてはばーちゃる耳鼻咽喉科診断と治療編を参照下さい。
 頭頸部がんの予防
頭頸部がんの予防さらに、ビタミンB類や葉酸、ベータカロチンなどを含んだ緑黄色野菜はがんを予防する事が知られています。バランスの良い食事と規則正しい生活が大切です。
過度の食品や健康への不安、睡眠不足なども体力や免疫力の低下の原因となります。また過労や働き中毒の方では治療効果が上がらないことが多いです。
たえず自分が働き過ぎになっていないか、適切な休息を取っているか、きちんと余暇を楽しんでいるか、家族や周囲の人間とともに再確認することが大事です。
 ばーちゃる耳鼻咽喉科 診断と治療編に戻る
ばーちゃる耳鼻咽喉科 診断と治療編に戻る
Visitors since Aug 1,1995(Thanks to digits.com).
All copyrights reserved byTomoya Yamamoto (1997-2019) このページの著述、画像など全ての著作権は山本智矢が所持しています(1997-2019)